Choroba Parkinsona
| Paralysis agitans | |
 Charakterystyczne cechy postawy ciała osoby chorej na chorobę Parkinsona (A Manual of Diseases of the Nervous System z 1886 r. autorstwa Williama Richarda Gowersa) | |
| Klasyfikacje | |
| ICD-10 |
G20 |
|---|---|
| ICD-10 |
F02.3 |
| DiseasesDB | |
| OMIM | |
| MedlinePlus | |
| MeSH | |
Choroba Parkinsona (łac. morbus Parkinsoni; ang. Parkinson’s disease, PD), dawniej: drżączka poraźna (łac. paralysis agitans) – samoistna, powoli postępująca, zwyrodnieniowa choroba ośrodkowego układu nerwowego, należąca do chorób układu pozapiramidowego. Nazwa pochodzi od nazwiska londyńskiego lekarza Jamesa Parkinsona, który w 1817 roku rozpoznał i opisał objawy tego schorzenia (jego podłoże anatomiczne i biochemiczne poznano jednak dopiero w latach 60. XX wieku).
Historia
Choroba znana była od stuleci, ale za pierwszy formalny jej opis uważa się An Essay on the Shaking Palsy brytyjskiego lekarza Jamesa Parkinsona (1755–1824) z 1817 roku. Początkowo używano terminu drżączki poraźnej (paralysis agitans), ale Jean-Martin Charcot wprowadził powszechny do dziś eponim choroby Parkinsona. Odkrycie zmian w istocie czarnej w przebiegu tej choroby przypisuje się Konstantinowi Tretiakoffowi (1892–1958), który opisał je w swoim doktoracie w 1917 roku. Rolę dopaminy w patogenezie schorzenia wyjaśnili Ehringer i Hornykiewicz w 1960 roku. Pierwsze próby z lewodopą podjęto rok później. Zmiany biochemiczne leżące u podstaw choroby odkrył szwedzki biochemik Arvid Carlsson, któremu za to odkrycie przyznano Nagrodę Nobla w 2000 roku.
Epidemiologia
Choroba Parkinsona dotyczy 1% populacji ludzi od 40 do 60 roku życia, ale zdarza się również u ludzi młodszych.
Etiologia

W chorobie Parkinsona do objawów chorobowych dochodzi z powodu zmian zwyrodnieniowych komórek nerwowych w istocie czarnej (łac. substantia nigra) i innych obszarach barwnikonośnych mózgowia. Neurony istoty czarnej wytwarzają neurotransmiter dopaminę, stąd nazywa się je neuronami dopaminergicznymi; zawierają ponadto melaninę, dlatego określa się je również jako barwnikonośne. Konsekwencją zaburzenia funkcji tych neuronów jest niedobór dopaminy (ok. 70–80%) w istocie czarnej i prążkowiu, i przewaga aktywności neuronów glutaminergicznych, hamujących jądra wzgórza. W zmienionych chorobowo obszarach mózgowia stwierdza się obecność ciał Lewy’ego, jednak nie są to zmiany patognomoniczne dla choroby Parkinsona.
Objawy neuropatologiczne korelują z obrazem klinicznym choroby.
W proces neurodegeneracyjny wciągnięte są układ dopaminergiczny (istota czarna, podwzgórze, układ mezokortykalno-limbiczny, siatkówka), układ noradrenergiczny (miejsce sinawe), układ cholinergiczny (jądro podstawne Meynerta) i układ glutaminergiczny.
Czynniki wywołujące te zmiany zwyrodnieniowe do chwili obecnej nie zostały dostatecznie określone, jednak przynajmniej część z nich to czynniki genetyczne.
Czynniki genetyczne
| Typ | OMIM | Locus | Szczegóły |
| PARK1 | OMIM#168601 | 4q21 | Mutacje w genie SNCA kodującym alfa-synukleinę. Dziedziczenie AD. Tzw. PARK4 (OMIM#605543) przypuszczalnie spowodowana jest triplikacjami SNCA. |
| PARK2 | OMIM%602544 | 6q25.2-q27 | Mutacje w genie kodującym białko parkinę. Jedna z najczęstszych przyczyn rodzinnej postaci choroby Parkinsona o wczesnym początku. |
| PARK3 | OMIM%602404 | 2p13 | Dziedziczenie AD, opisano zaledwie kilka rodzin. |
| PARK5 | OMIM+191342 | 4p14 | Mutacje w genie UCHL1 kodującym hydrolazę L1 ubikwityny. |
| PARK6 | OMIM%605909 | 1p36 | Mutacje w genie PINK1 (608309) kodującym hipotetyczną kinazę 1 indukowaną PTEN |
| PARK7 | OMIM%606324 | 1p36 | Mutacje w genie DJ-1 (602533) |
| PARK8 | OMIM%607060 | 12q12 | Mutacje w genie LRRK2 kodującym dardarynę. |
| PARK9 | OMIM%606693 | 1p36 | Mutacje w genie ATP13A2 (zespół Kufora-Rakeba). PARK9 i PARK6 mogą być schorzeniami allelicznymi. |
| PARK10 | OMIM%606852 | 1p | – |
| PARK11 | OMIM%607688 | 2q36-37 | Rozbieżne informacje co do tego locus, może nie mieć znaczenia w patogenezie choroby. |
| PARK12 | OMIM%300557 | Xq21-q25 | – |
| PARK13 | OMIM#610297 | 2p12 | Mutacje w genie HTRA2 kodującym peptydazę serynową-2 HtrA |
Objawy i przebieg
Objawy choroby Parkinsona pojawiają się i narastają powoli i stopniowo w ciągu kilkunastu lat. Początkowo chorzy zauważają pewne spowolnienie ruchowe i niezgrabność w ruchach, pojawiają się zaburzenia pisania (mikrografizm – bardzo drobne pismo). Spowolnieniu ulegają procesy psychiczne. Niekiedy chorzy sądzą, iż są to objawy zmian reumatycznych lub starszego wieku. Jednak po pewnym czasie osoby chore na chorobę Parkinsona zauważają u siebie zaburzenia równowagi lub trudności z wykonywaniem takich prostych czynności jak wstawanie z krzesła czy z łóżka. Na tym etapie choroby pacjent z reguły zjawia się u lekarza.
Do objawów prodromalnych (poprzedzających chorobę) zalicza się:
- sztywność osobowości
- depresję
- zaparcia
- łojotokowe zapalenie skóry
- parestezje kończyn
- dyskretne zaburzenia węchowe.
Podstawowymi objawami są:
- bradykinezja – spowolnienie i zubożenie ruchów, szczególnie trudności z wykonywaniem ruchów precyzyjnych; chód szurający, drobnymi kroczkami, brak fizjologicznych współruchów (balansowania kończyn górnych) i akineza (trudności w rozpoczęciu ruchów)
- sztywność mięśniowa (plastyczne zwiększenie napięcia mięśniowego, twarz maskowata)
- drżenie spoczynkowe.
Inne objawy to:
- niestabilność postawy
- propulsja (tendencja do padania do przodu)
- retropulsja (tendencja do padania ku tyłowi)
- lateropulsja (tendencja do padania w bok)
- objawy wegetatywne:
- ślinotok
- łojotok
- napadowe pocenie się
- hipotensja ortostatyczna, mogąca prowadzić do omdleń.
- przodopochylenie tułowia (spowodowane znacznie wzmożonym napięciem mięśniowym)
- niewyraźna, cicha mowa, dyzartria
- trudności w połykaniu (rzadko)
- rzadkie mruganie
- spowolniony przebieg procesów psychicznych, osłabiona pamięć i zdolność przypominania.
Przebieg
Przebieg choroby jest zwykle powolny, wieloletni i postępujący, mimo skrupulatnego leczenia po pewnym czasie doprowadza do inwalidztwa. Bardzo ważnym elementem postępowania leczniczego jest rehabilitacja, która pozwala choremu na dłużej zachować sprawność.
Rozpoznanie
Uproszczone kryteria rozpoznania choroby Parkinsona według Advisory Council of the National Institute of Neurological Disorders and Stroke amerykańskich Narodowych Instytutów Zdrowia:
- Rozpoznanie możliwe
- Postępujący przebieg oraz
- Przynajmniej dwa następujących objawów:
- akinezja
- sztywność mięśni
- drżenie spoczynkowe
- Brak cech nietypowych dla PD
- Rozpoznanie prawdopodobne
- Spełnione kryteria dla możliwej PD oraz
- Przynajmniej dwa z następujących objawów:
- wyraźna poprawa po lewodopie
- występowanie fluktuacji lub dyskinez w związku z leczeniem lewodopą
- asymetria objawów
- Rozpoznanie pewne
- Spełnione kryteria dla prawdopodobnej PD oraz
- Wykazanie w badaniu sekcyjnym:
- zaniku neuronów istoty czarnej
- obecności ciał Lewy’ego w istocie czarnej
- braku ciał wtrętowych w komórkach oligodendrogleju
Rozpoznanie różnicowe
W diagnostyce różnicowej choroby Parkinsona należy uwzględnić:
- inne zespoły parkinsonowskie
- parkinsonizm polekowy
- parkinsonizm toksyczny
- parkinsonizm pozapalny
- parkinsonizm naczyniopochodny
- parkinsonizm pourazowy
- zespoły parkinsonizm plus
- zanik wieloukładowy (MSA)
- postępujące porażenie nadjądrowe (PSP)
- zwyrodnienie korowo-podstawne (CBD)
- otępienie z ciałami Lewy’ego (LBD)
- wodogłowie normotensyjne (zespół Hakima)
- drżenie samoistne
- depresję
- zespół połowiczych zaburzeń czucia
- zespół bolesnego barku
- lumbago
- reumatoidalne zapalenie stawów.
Leczenie
Jest kilka grup leków stosowanych w terapii tej choroby.
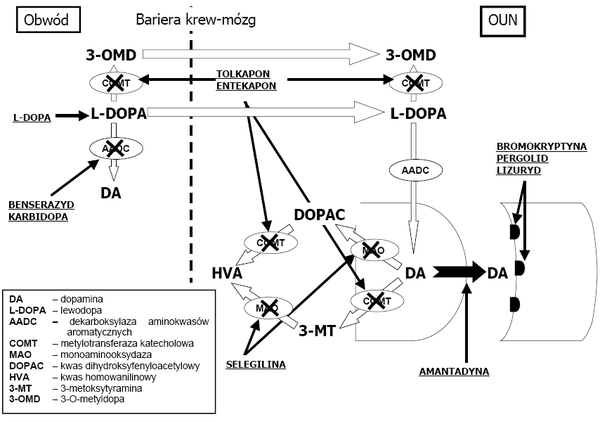
- Lewodopa jest zasadniczym lekiem stosowanym w farmakoterapii PD. Jest to aminokwas, który może przechodzić z krwi do mózgu i w mózgu ulec przekształceniu w dopaminę. Lewodopa jest szybko rozkładana w tkankach obwodowych, zanim zdąży dotrzeć do mózgu, z drugiej strony nie jest możliwe podawanie większych dawek leku, ponieważ powoduje to nasilone objawy uboczne. Rozwiązaniem jest podawanie łączne z lewodopą inhibitora obwodowego enzymu dopa-dekarboksylazy, na przykład karbidopy lub benserazydu. Głównymi powikłaniami stosowania preparatów lewodopy są tzw. zespoły on-off charakteryzujące się występowaniem znacznej hipokinezy w momencie obniżania się stężenia leku we krwi, przeplatanej hiperkinezami (ruchy mimowolne) na szczycie dawki. Innym powikłaniem jest występowanie zaburzeń psychicznych w przypadku stosowania dużych dawek leku.
- Amantadyna to lek zwiększający uwalnianie endogennej dopaminy (pochodzącej z wewnątrz organizmu).
- Agonisty receptorów dopaminowych, np. bromokryptyna, ropinirol.
- Inhibitory MAO hamujące rozkład dopaminy, np. selegilina.
- Inhibitory COMT (katecholo-o-metylotransferazy): entakapon, tolkapon, nitekapon.
- Leki antycholinergiczne: biperyden, cykrymina, procyklidyna, triheksyfenidyl.
- Beta-blokery, np. propranolol.
Innymi możliwościami leczenia są:
- leczenie operacyjne – stereotaktyczne uszkadzanie gałki bladej (pallidotomia), jądra niskowzgórzowego (subtalamotomia) albo jąder wzgórza (talamotomia), jedno- lub obustronne
- przeszczepienie tkankowe istoty czarnej
- głęboka stymulacja mózgu: wszczepienie elektrostymulatora w zidentyfikowane ognisko w mózgu.
Poza powyżej wymienionymi zalecana jest rehabilitacja ruchowa, na którą składają się:
- gimnastyka lecznicza
- pływanie lecznicze
- terapia mowy
- fizykoterapia
- masaż
- muzykoterapia
- spacery
Stwierdzono, że w chorobie Parkinsona medytacja mindfulness polepsza funkcje motoryczne i kognitywne oraz jakość życia.
Badania z ostatnich 30 lat wykazują spójnie, że palenie tytoniu zmniejsza ryzyko wystąpienia choroby Parkinsona, ale prawdopodobnie jest to spowodowane głównie skróceniem życia w wyniku palenia (palący żyją średnio około 14 lat krócej niż niepalący).
Rokowanie
Choroba nie powoduje bezpośrednio śmierci, lecz pogarsza jakość życia i wiąże się z potencjalnie śmiertelnymi powikłaniami. Zgon następuje w wyniku powikłań, przede wszystkim zapaleń płuc (najczęstsza bezpośrednia przyczyna zgonu).
Grupy wsparcia
Istnieją stowarzyszenia zajmujące się pomocą dla osób chorych na chorobę Parkinsona i ich opiekunów.
11 kwietnia jest Światowym Dniem Choroby Parkinsona.
Zobacz też
Bibliografia
- Neurologia. Podręcznik dla studentów medycyny. Wojciech Kozubski, Paweł P. Liberski (red.). Warszawa: Wydawnictwo Lekarskie PZWL, 2006, s. 282–286. ISBN 83-200-3244-X.
- Choroby wewnętrzne. Przyczyny, rozpoznanie i leczenie, tom II. Andrzej Szczeklik (red.). Wydawnictwo Medycyna Praktyczna, 2005. ISBN 83-7430-031-0.
- Jankovic J. Parkinson’s disease: clinical features and diagnosis. „J Neurol Neurosurg Psychiatry”. 79. 4, s. 368–376, 2008. DOI: 10.1136/jnnp.2007.131045. PMID: 18344392.