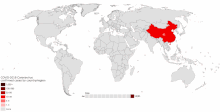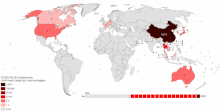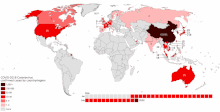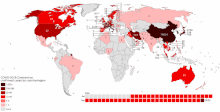
COVID-19
 Objawy choroby | |
| Czynnik chorobotwórczy | |
| Nazwa |
wirus SARS-CoV-2 |
|---|---|
| Śmiertelność |
globalnie (IFR) – 0,5–1% |
| Epidemiologia | |
| Droga szerzenia |
kropelkowa |
| Liczba zachorowań/rok w Polsce według PZH |
Globalnie – 588 550 173 (stan na 12 sierpnia 2022) |
| Występowanie | |
| Prawo | |
| Przymusowe leczenie |
nie |
| Podlega zgłoszeniu WHO |
tak |
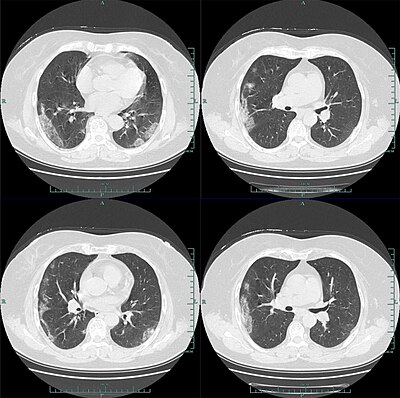
 Tomografia komputerowa klatki piersiowej pacjenta z zapaleniem płuc spowodowanym wirusem SARS-CoV-2. | |
| Klasyfikacje | |
| ICD-10 |
U07.1 |
|---|---|
| ICD-10 |
U07.2 |
{{Choroba infobox}}
|
COVID-19 (od ang. coronavirus disease 2019) – choroba zakaźna układu oddechowego wywołana zakażeniem wirusem SARS-CoV-2. Została po raz pierwszy rozpoznana i opisana w listopadzie 2019, w środkowych Chinach (miasto Wuhan, w prowincji Hubei) podczas serii zachorowań zapoczątkowujących pandemię tej choroby.
Standardową metodą diagnozowania zakażenia jest test łańcuchowej reakcji polimerazy w czasie rzeczywistym z odwrotną transkryptazą (RT-qPCR, real-time RT-PCR) wykonany z wymazu nosowo-gardłowego lub próbki plwociny, który dostarcza wyniki w czasie od kilku godzin do dwóch dni. Analiza przeciwciał z próbki surowicy krwi również może być wykorzystana jako metoda diagnostyczna, pozwalająca na otrzymanie wyniku w ciągu kilku dni. Choroba może także zostać zdiagnozowana na podstawie oceny kombinacji objawów, czynników ryzyka oraz wyniku badania tomografii komputerowej klatki piersiowej, wykazującego cechy zapalenia płuc.
Na podstawie danych aktualizowanych przez Uniwersytet Johnsa Hopkinsa z 12 sierpnia 2022 wyliczona śmiertelność (CFR – case fatality rate, czyli liczba zgonów na zarejestrowane przypadki zachorowania) jest na poziomie 1,09%. Obecnie (dane z 11 sierpnia 2022) śmiertelność w Polsce wynosi 1,91%. 30 stycznia 2020 roku WHO ogłosiło stan zagrożenia dla zdrowia publicznego o zasięgu międzynarodowym w wyniku rozprzestrzeniającej się epidemii COVID-19. 11 marca 2020 WHO uznało serię zachorowań na COVID-19 występującą od listopada 2019 za pandemię.

Przyczyna
Choroba COVID-19 jest powodowana przez wirus SARS-CoV-2, który jest spokrewniony z wirusem SARS. Wcześniej był nazywany roboczo „2019-nCoV” (z ang. 2019 novel coronavirus).
W listopadzie 2019 po raz pierwszy zdiagnozowano chorobę w chińskiej prowincji Hubei, której stolicą jest Wuhan. Chińscy naukowcy wskazali, że źródłem nowego koronawirusa są zwierzęta, a potencjalnym nosicielem pośrednim mogą być łuskowce.
W marcu 2020 roku naukowcy z Toronto, w tym mikrobiolog kliniczny z Uniwersytetu Toronto dr Robert Kozak, wyizolowali koronawirusa SARS-CoV-2, co stanowiło istotny etap w opracowaniu leku i szczepionek.
Objawy
Większość pacjentów ma łagodne objawy i dobre rokowania. Do typowych początkowych objawów choroby zaliczają się gorączka, suchy kaszel, zmęczenie i płytki oddech. Do mniej częstych objawów należą m.in.: odkrztuszanie plwociny, ból głowy, dreszcze, krwioplucie, bóle w klatce piersiowej, biegunka, nudności i wymioty, ból gardła. Większość przypadków choroby ma łagodny przebieg, jednak część może prowadzić do zapalenia płuc lub niewydolności wielonarządowej. U niektórych pacjentów występują wyłącznie objawy żołądkowo-jelitowe, co może wynikać z zakażenia drogą pokarmową (np. przez zanieczyszczenie fekaliami).
Rozwijające się zakażenie wirusem może prowadzić do zapalenia płuc, zespołu ostrej niewydolności oddechowej, posocznicy i wstrząsu septycznego oraz do śmierci. Może także powodować szereg powikłań kardiologicznych, takich jak zapalenie mięśnia sercowego, wahania ciśnienia tętniczego czy też powikłania zakrzepowo-zatorowe. Najczęstszy okres wylęgania wirusa wynosi do 14 dni, a jego mediana wynosi 5–6 dni.
Na podstawie danych dostarczonych przez 55 924 potwierdzonych badaniami laboratoryjnymi przypadków zachorowań na COVID-2019 w Chinach, WHO wyszczególniło częstość występowania poniższych objawów:
| Symptom | Częstość występowania (procent ogólnej liczby przypadków) |
|
|---|---|---|
| Gorączka | 87,9% | |
| Suchy kaszel | 67,7% | |
| Zmęczenie | 38,1% | |
| Odkrztuszanie plwociny | 33,4% | |
| Płytki oddech | 18,6% | |
| Ból mięśni lub stawów | 14,8% | |
| Ból gardła | 13,9% | |
| Ból głowy | 13,6% | |
| Dreszcze | 11,4% | |
| Nudności lub wymioty | 5,0% | |
| Zatkany nos | 4,8% | |
| Biegunka | 3,7% | |
| Krwioplucie | 0,9% | |
| Przekrwienie spojówek | 0,8% | |
W badaniu 1099 chińskich pacjentów za pomocą tomografii komputerowej stwierdzono zmiany w płucach typu mlecznej szyby w 56% przypadków. Zmian w badaniu radiologicznym nie wykazano u 17,9% pacjentów z łagodną postacią choroby oraz u 2,9% pacjentów z ciężką postacią choroby. Limfopenia była obecna u 83,2% przyjętych pacjentów. 5% pacjentów zostało przyjętych na oddziały intensywnej terapii, 2,3% wymagało mechanicznego wspomagania wentylacji płuc, a 1,4% zmarło. Według zespołu badawczego Bernheima obustronne i obwodowe zacienienia w płucach typu mlecznej szyby są najczęstszymi objawami widocznymi na skanach tomografii komputerowej. Konsolidacje miąższu płucnego, liniowe zacienienia płuc oraz objaw odwróconego halo to inne typowe symptomy widoczne w obrazowaniu radiologicznym. Początkowo zmiany są widoczne w jednym płucu, jednak – wraz z rozwojem choroby – u 88% pacjentów stają się obecne w obu płucach. Dzieci zdają się przechodzić chorobę lepiej niż dorośli i występują u nich łagodniejsze objawy, jednak brakuje wciąż danych, aby stwierdzić to jednoznacznie.
Przebieg choroby
Przebieg choroby może być różnorodny. Większość pacjentów (ok. 81%) może przechodzić ją bezobjawowo lub mieć łagodne objawy, przypominające inne choroby górnych dróg oddechowych, które ustępują po około dwóch tygodniach, podczas gdy część pacjentów może mieć ostrą (14%) lub krytyczną (5%) postać choroby, co wymaga 3 do 6 tygodni do wyleczenia. U pacjentów z postacią krytyczną, którzy zmarli, czas od wystąpienia objawów do śmierci wynosił od 2 do 8 tygodni. U zmarłych pacjentów wykryto oznaki niedotlenienia mózgu, bez objawów zakażenia i zapalenia mózgu, czyli wynikało ono z braku dostatecznej ilości tlenu we krwi z powodu niewydolności płuc.
Symptomy i możliwe powikłania
| Rzadziej | Często | W ostrych przypadkach | Powikłania |
|---|---|---|---|
| Odkrztuszanie plwociny
Krwioplucie Katar, zatkany nos Dreszcze Splątanie Ból głowy Biegunka Nudności Wymioty Ból pleców Przekrwienie spojówek Utrata/zaburzenia węchu Utrata/zaburzenia smaku Wysypka |
Gorączka
Duszność Suchy kaszel Ból mięśni lub zmęczenie Osłabienie |
Infekcja dolnych dróg oddechowych
(Obustronne) atypowe zapalenie płuc Problemy z oddychaniem Utrzymujący się ból lub ucisk w klatce piersiowej |
Zespół ostrej niewydolności oddechowej
Niewydolność wielonarządowa Wiremia (obecność RNA wirusa we krwi) Ostra niewydolność serca (ang. acute cardiac injury) Choroby naczyniowo-mózgowe Zaburzenia świadomości Ostre uszkodzenie nerek Zaburzenia czynności wątroby Zakrzepica żylna Infekcje wtórne Sepsa |
Diagnostyka laboratoryjna i obrazowa
Zmiany w diagnostyce laboratoryjnej u pacjentów obejmują najczęściej:
- zmniejszenie liczby limfocytów we krwi (limfopenia)
- zmniejszenie całkowitej liczby leukocytów we krwi (leukopenia)
- wzrost poziomu markerów zapalnych (CRP, OB, fibrynogen)
- małopłytkowość
- przedłużenie czasu częściowej tromboplastyny po aktywacji (APTT)
- u pacjentów na oddziałach intensywnej terapii obserwowano podwyższone poziomy IL2, IL7, IL10, G-CSF, IP10, MCP1, MIP1A i TNFα.
Zmiany w diagnostyce obrazowej u pacjentów obejmują najczęściej:
- obustronne i obwodowe zacienienia w płucach typu „mlecznej szyby”
- niejednolite konsolidacje miąższu płucnego
- liniowe zacienienia w płucach
- objawy odwróconego halo
- predylekcję do występowania zmian w tylnych segmentach lub płatach dolnych
Udział przypadków ciężkich i śmiertelnych
| Grupa wiekowa | 0-9 | 10-19 | 20-29 | 30-39 | 40-49 | 50-59 | 60-69 | 70-79 | 80+ |
|---|---|---|---|---|---|---|---|---|---|
| Chińska Republika Ludowa (do 11 lutego 2020) | 0% | 0,2% | 0,2% | 0,2% | 0,4% | 1,3% | 3,6% | 8% | 14,8% |
| Włochy (do 22 marca 2020) | 0% | 0% | 0% | 0,3% | 0,9% | 3,1% | 10,5% | 35,5% | 24,8% |
| Korea Południowa (do 23 marca 2020) | 0% | 0% | 0% | 0,11% | 0,08% | 0,41% | 1,58% | 6,34% | 11,62% |
Rozprzestrzenianie
Zakażenie rozprzestrzenia się pomiędzy ludźmi głównie drogą kropelkową, zazwyczaj w wyniku kaszlu lub kichania. Okres wylęgania się choroby wynosi najczęściej od 2 do 14 dni, ze średnią długością 5 dni. Osoby chore mogą zarażać na 24–48 godzin przed wystąpieniem objawów choroby. Podstawowa liczba odtwarzania dla COVID-19 wynosi 2-2,5.
Rozważa się również możliwość zarażenia drogą pokarmową. U niektórych pacjentów występują bowiem wyłącznie objawy żołądkowo-jelitowe, co może wynikać z zanieczyszczenia np. fekaliami.
Diagnozowanie
Światowa Organizacja Zdrowia (WHO) opublikowała kilka procedur diagnostycznych COVID-19. Standardową metodą jest test reakcji łańcuchowej polimerazy z odwrotną transkrypcją (RT-PCR), który może zostać wykonany na podstawie wymazu nosowo-gardłowego lub próbki plwociny. Wyniki testu są zazwyczaj dostępne po kilku godzinach do dwóch dni. Możliwe jest wykonanie badania diagnostycznego z próbki krwi, jednak wymaga ono pobrania dwóch próbek w odstępie dwóch tygodni. Genetyczna sekwencja wirusa została po raz pierwszy opublikowana w internecie, po tym jak został on wyizolowany przez chińskich naukowców, co pozwoliło laboratoriom w innych krajach przygotować własne testy PCR.
Możliwe jest także diagnozowanie infekcji SARS-CoV-2 przy użyciu badania przeciwciał w surowicy krwi, jednak ta metoda daje fałszywe pozytywne wyniki, nawet jeśli wirus nie jest już obecny w organizmie. Pierwszy test wykorzystujący przeciwciała został zademonstrowany przez Instytut Wirologii w Wuhan. Test przeciwciał opracowany przez Duke–NUS Medical School w Singapurze pozwala na otrzymanie wyników w kilka dni.
Szpital Uniwersytecki Zhongnan w Wuhan opublikował metodę identyfikacji zakażonych wirusem opartą na kombinacji objawów klinicznych oraz ryzyka epidemiologicznego. Pacjent musi posiadać przynajmniej dwa z poniższych objawów: gorączka, cechy zapalenia płuc w obrazowaniu radiologicznym, normalna lub obniżona ilość leukocytów lub obniżona ilość limfocytów oraz historię podróży do Wuhan lub kontaktu z innymi zainfekowanymi pacjentami. Analiza przeprowadzona przez zespół ze szpitala Tongji w Wuhan wykazała, że skan tomograficzny klatki piersiowej cechuje się większą czułością (98%) w porównaniu do reakcji łańcuchowej polimerazy (71%). Badanie PCR może dostarczać fałszywe negatywne wyniki w wyniku problemów z zestawem testowym lub próbką.
Zapobieganie
Do podstawowych metod zapobiegania zakażeniom zaliczają się częste i dokładne mycie dłoni, utrzymywanie dystansu fizycznego od osób z objawami grypopodobnymi oraz unikanie dotykania twarzy nieumytymi dłońmi.
Zaleca się zakrywanie ust oraz nosa maseczką. Osobom podejrzewającym u siebie zakażenie wirusem SARS-CoV-2 zaleca się zasięgnięcie porady medycznej poprzez kontakt telefoniczny, a nie osobistą wizytę u lekarza.
Dystans fizyczny od innych osób powinien wynosić według WHO co najmniej 1 metr na zewnątrz, a w pomieszczeniach im więcej tym lepiej.
Badacze i WHO zwracają też uwagę na potrzebę odpowiedniego wietrzenia pomieszczeń oraz ograniczenie czasu spędzanego w pomieszczeniach, gdyż głównymi czynnikami ryzyka są zamknięte pomieszczenia, zatłoczone miejsca i zbyt bliski kontakt (3 x Z, patrz infografika). W tego powodu zalecają organizowanie wszelkich uroczystości rodzinnych itp. na świeżym powietrzu.
Laureat nagrody Nobla, Louis Joseph Ignarro, tłumaczy, że wdychanie powietrza przez nos powoduje lepsze natlenienie krwi. Na dodatek, dzięki wytwarzanemu w nosie tlenkowi azotu(II) (NO), pomaga zwalczać zakażenie koronawirusem, blokując jego replikację w płucach.
Spłaszczenie krzywej zachorowań
Zmniejszenie liczby jednoczesnych zachorowań, wskutek zmniejszenia liczby kontaktów z chorymi m.in. poprzez kwarantannę, pozwala służbom medycznym na optymalizację wykorzystania sprzętu, personelu i innych zasobów tak, by skuteczniej udzielać pomocy potrzebującym. Gdy liczba chorych jest większa niż wydolność systemu opieki medycznej, niektóre osoby nie będą mogły zostać poddane leczeniu w pełnym zakresie.
Zalecenia WHO
Mycie dłoni powinno trwać co najmniej 30 sekund i powinno mieć miejsce po każdej wizycie w toalecie, przed jedzeniem, kiedy dłonie są widocznie zabrudzone oraz po kichnięciu, kaszlu, wysiąkaniu nosa. Gdy woda i mydło są niedostępne, zaleca się dezynfekcję dłoni środkiem dezynfekującym zawierającym nie mniej niż 60% alkoholu. Zaleca się także częste mycie i dezynfekcję często dotykanych powierzchni, takich jak klamki, włączniki światła, stoły, blaty, drzwiczki itp. W celu niedopuszczenia do transferu wirusa z powierzchni na błony śluzowe, poprzez które może wniknąć do organizmu, WHO zaleca unikanie dotykania oczu, nosa oraz ust przed dokładnym umyciem dłoni. W celu niedopuszczenia do inhalacji wirusa w postaci aerozolu, zaleca się zachowanie dystansu przynajmniej jednego metra od osób kaszlących lub kichających. Należy zwrócić uwagę osobom, które kichają lub kaszlą, aby przestrzegały zasad higieny osobistej, polegających na zakrywaniu ust i nosa. WHO zaleca także osobom, które mają objawy grypopodobne, aby pozostały w domu do ich ustąpienia, nawet jeśli objawy są mało intensywne, jak ból głowy i katar. Ograniczanie kontaktu z innymi oraz wizyt w placówkach medycznych, pozwala na zmniejszenie ryzyka zakażenia siebie oraz innych. Organizacja rekomenduje noszenie maseczek w miejscach, gdzie utrzymanie dystansu społecznego jest trudne np. transport publiczny, sklepy, kościoły i inne zatłoczone miejsca.
Ponieważ rozpowszechniło się wiele mitów na temat COVID-19, WHO wyjaśnia, że np. podczas aktywności fizycznej na świeżym powietrzu nie należy zasłaniać twarzy (aby nie utrudniać oddychania), tylko starać się zachować dystans co najmniej 1 metra.
WHO opublikowało także serię szczegółowych zaleceń dla krajów, w których istnieje ryzyko wybuchu pandemii. Rekomenduje ona opracowanie planu personalnego na wypadek lokalnego zwiększenia liczby zachorowań. Plan powinien obejmować m.in. listę kontaktów w sytuacjach awaryjnych; zidentyfikowanie osób szczególnie zagrożonych, np. starszych, w najbliższym sąsiedztwie i organizację wsparcia; przygotowanie osobnego pokoju i łazienki dla osoby chorej; plan postępowania na wypadek zamknięcia szkół oraz przedszkoli; organizację pracy zdalnej, jeśli możliwa.
W Polsce
W Polsce została opublikowana seria zaleceń dla obywateli. Nie zalecano podróżowania do krajów, w których występowała duża liczba przypadków zakażenia wirusem SARS-CoV-2. Informacje na temat bezpieczeństwa podróży do poszczególnych krajów były publikowane na stronie ministerstwa spraw zagranicznych. Osoby, które w przeciągu minionych dwóch tygodni podróżowały za granicę lub z innych powodów podejrzewają możliwość infekcji i występują u nich objawy, takie jak: gorączka, kaszel, duszność oraz problemy z oddychaniem, powinny niezwłocznie skontaktować się telefonicznie ze stacją sanitarno-epidemiologiczną lub udać się bezpośrednio do oddziału zakaźnego lub oddziału obserwacyjno-zakaźnego. Nie należy iść do przychodni medycznej ani SOR. Została uruchomiona infolinia Narodowego Funduszu Zdrowia – 800 190 590 dotycząca postępowania w sytuacji podejrzenia zakażenia nowym koronawirusem.
Zasady kwarantanny w Polsce
Obowiązkowi kwarantanny, czyli odosobnienia osoby zdrowej podlegają osoby zdrowe narażone na zakażenie poprzez:
- styczność z osobą z dodatnim wynikiem badania RT-PCR SARS-CoV-2 (np. chorym pozostającym w izolacji domowej)
- narażenie na źródło biologiczne (ognisko zakażenia, np. internat, zakład pracy)
- przekroczenie granicy zewnętrznej Unii Europejskiej
Ponadto obowiązkowi kwarantanny podlegają osoby przyjmowane w trybie planowym do szpitala, skierowane na badanie RT-PCR SARS-CoV-2 do czasu uzyskania wyniku ujemnego.
Kwarantanne nie podlegają osoby współzamieszkujące z osobą poddaną kwarantannie ani osoba będąca ozdrowieńcem, która współzamieszkuje z osobą chorą na COVID-19.
Kwarantanna nakładana jest przez inspekcję sanitarną w ramach nadzoru epidemiologicznego. Powiatowy inspektor sanitarny, w uzasadnionych przypadkach, decyduje o skróceniu albo zwolnieniu z obowiązku odbycia obowiązkowej kwarantanny. Od 2 września 2020 r. okres kwarantanny został skrócony z 14 dni do 10 dni. Okres kwarantanny liczy się od dnia następującego po ostatnim dniu odpowiednio narażenia albo styczności na SARS-CoV-2 i ulega automatycznemu zakończeniu po 10 dniach u osób, u których nie wystąpiły objawy choroby. Okres kwarantanny obejmującej podróżujących liczy się od dnia następującego po dniu powrotu spoza granicy zewnętrznej Unii Europejskiej. Kwarantannę odbywa się w swoim aktualnym miejscu zamieszkania lub w izolatorium, do którego zostaje się skierowanym przez służby sanitarno-epidemiologiczne. Do miejsca odbywania kwarantanny należy przyjechać wyłącznie własnym środkiem transportu. W czasie kwarantanny nie wolno zmieniać miejsca pobytu. Nieprzestrzeganie zasad kwarantanny jest zagrożone grzywną w wysokości do 30 tys. złotych oraz zgodnie z art. 165 kodeksu karnego, z powodu sprowadzenia niebezpieczeństwa dla życia lub zdrowia wielu osób poprzez spowodowanie zagrożenia epidemiologicznego lub szerzenie się choroby zakaźnej, jest zagrożone karą do ośmiu lat pozbawienia wolności.
Osoby objęte kwarantanną w warunkach domowych mają obowiązek zainstalować aplikację Kwarantanna Domowa ze sklepu App Store lub Google Play lub wypełnić elektroniczne oświadczenie o braku możliwości zainstalowania aplikacji na stronie ePUAP, są zobowiązane do pozostawania w domu i nie zmienianie miejsca pobytu, nie przyjmowanie osób spoza gospodarstwa domowego, utrzymywania dystansu społecznego, współpracy ze służbami państwowymi (Sanepid, Policja, Żandarmeria, WOT), dbania o higienę oraz codziennej samokontroli temperatury ciała i samoobserwacji niepokojących objawów. Jeśli podczas kwarantanny wystąpią objawy wskazujące na COVID-19, osoba objęta kwarantanną powinna skontaktować się ze swoim lekarzem Podstawowej Opieki Zdrowotnej, który może zlecić wykonanie testu molekularnego RT-PCR w przypadku podejrzenia choroby wywołanej wirusem SARS-CoV-2 (COVID-19). Zlecenie testu przez lekarza POZ wykonuje się na podstawie aktualnej wiedzy medycznej. W przypadku osoby, która nie jest w stanie samodzielnie przemieszczać się lub którego stan zdrowia to uzasadnia, lekarz w sytuacji zlecenia wykonania testu w kierunku wirusa SARS-CoV-2 zleca pobranie materiału do wykonania testu przez zespół karetki wymazowej, a w przypadku pozostałych osób lekarz POZ lub państwowy inspektorat sanitarny wskazuje miejsce wykonania wymazu w mobilnym punkcie pobrań wymazów, do którego osoba podejrzewana o zakażenie udaje się własnym środkiem transportu i z zachowaniem dystansu społecznego. W przypadku nierozstrzygającym/niediagnostycznym wyniku testu należy go powtórzyć po 24–48 godzinach, po wcześniejszym skierowaniu na test przez lekarza POZ.
Od 24 października 2020 r. osoby, które zostaną objęte kwarantanną automatycznie uzyskują świadczenie pieniężne za czas choroby i zasiłek chorobowy lub zasiłek opiekuńczy. Zakład Ubezpieczeń Społecznych uzyskuje informację o trwającej kwarantannie za pośrednictwem systemu EWP i przekazuje ją pracodawcom i przedsiębiorcom na profil płatnika na PUE ZUS. Nie jest wymagane uzyskanie od lekarza rodzinnego zwolnienia lekarskiego.
Informację o okresie trwającej kwarantanny można uzyskać za pośrednictwem Internetowego Konta Pacjenta.
Zasady izolacji w Polsce
Obowiązkowej izolacji lub izolacji w warunkach domowych podlegają osoby, u których stwierdzono zakażenie wywołane wirusem SARS-CoV-2 lub zachorowanie na chorobę wywołaną wirusem SARS-CoV-2 (COVID-19) lub podejrzenie zakażenia lub zachorowania, wobec których lekarz lub felczer nie zastosował obowiązkowej hospitalizacji, ale skierował je do leczenia lub diagnostyki laboratoryjnej w kierunku wirusa SARS-CoV-2 do izolatorium lub do izolacji w warunkach domowych. Pacjent, u którego COVID-19 przebiega bezobjawowo, łagodnie lub umiarkowanie (np. kaszel, ból gardła, stan podgorączkowy, osłabienie) nie wymaga pobytu w szpitalu. Lekarz lub felczer kierujący pacjenta na izolację bezzwłocznie przekazuje informację państwowemu powiatowemu inspektorowi sanitarnemu właściwemu dla miejsca pobytu pacjenta, poucza osobę chorą lub osobę sprawującą opiekę nad osobą chorą, bezradną lub małoletnią albo opiekuna faktycznego o obowiązku izolacji lub izolacji w warunkach domowych i zleca transport sanitarny do miejsca odbywania izolacji. W izolatorium w przypadku rozwoju objawów SARS-CoV-2 u osoby podejrzewanej o zakażenie lub zachorowanie możliwe jest wykonanie wymazu. W przypadku osób podejrzewanych o zakażenie SARS-CoV-2 skierowanych do izolacji domowej możliwe jest wysłanie karetki z zespołem wymazowym.
Obowiązki w czasie izolacji domowej są podobne jak w przypadku kwarantanny, ponadto wskazane jest leczenie objawowe zgodne z zaleceniami lekarskimi. W czasie siódmego dnia izolacji lub izolacji domowej chory otrzymuje wiadomość tekstową SMS o konieczności kontaktu z lekarzem POZ, który między 8 a 10 dniem izolacji przeprowadza teleporadę lub poradę w warunkach domowych. W przypadku decyzji lekarza POZ o nie przedłużaniu izolacji, izolacja kończy się po 10 dniu izolacji u pacjenta bezobjawowego. Lekarz POZ może też podjąć decyzję o przedłużeniu izolacji do 20 dni u osoby bezobjawowej o obniżonej odporności spowodowanej chorobami przewlekłymi (np. chorobami autoimmunologicznymi, cukrzycą, astmą lub przewlekłą obturacyjną chorobą płuc, przewlekłą niewydolnością nerek, reumatoidalnym zapaleniem stawów itp.).
O konieczności przedłużenia izolacji decydują objawy chorobowe, tj. gorączka oraz objawy infekcji górnych dróg oddechowych. W przypadku wystąpienia ich u pacjenta izolowanego dotychczas bezobjawowego izolacja powinna zakończyć się dopiero po 3 dniach bez objawów gorączki lub objawów infekcji górnych dróg oddechowych, ale nie wcześniej niż po 13 dniach od początku objawów. Zatem w przypadku wystąpienia wspomnianych objawów w 6 dniu od początku izolacji całkowity okres izolacji powinien być nie krótszy niż 19 dni i powinien zakończyć się dopiero po trzeciej dobie od ustąpienia w.w. objawów choroby. Ostateczną decyzję o nieprzedłużaniu izolacji podejmuje lekarz POZ w ostatnim dniu przedłużonego okresu izolacji za pośrednictwem teleporady lub porady domowej. W przypadku zakwalifikowania pacjenta do hospitalizacji lekarz POZ zleca transport sanitarny do szpitala, gdzie pacjent rozpoczyna leczenie w warunkach izolacji. Koniec hospitalizacji nie jest uzależniony od ujemnego wyniku testu RT-PCR SARS-CoV-2, lecz przede wszystkim od stanu klinicznego pacjenta. Pacjent w warunkach izolacji szpitalnej jest pozbawiony prawa do wypisu na własne żądanie. W przypadku samowolnego opuszczenia szpitala przez osobę podlegającą obowiązkowi hospitalizacji ordynator oddziału, lekarz kierujący oddziałem albo osoba upoważniona odpowiednio przez tego ordynatora albo lekarza informuje o tym niezwłocznie telefonicznie państwowego powiatowego inspektora sanitarnego właściwego ze względu na miejsce zamieszkania chorego na numer telefonu alarmowego, który jest opublikowany na stronie podmiotowej Biuletynu Informacji Publicznej właściwej stacji sanitarno-epidemiologicznej.
Nieprzestrzeganie zasad izolacji jest zagrożone grzywną w wysokości do 30 tys. złotych oraz zgodnie z art. 161 kodeksu karnego, z powodu narażenia na zarażenie wielu osób przez osobę, która wie, że jest zarażona, jest zagrożone karą dziesięciu lat pozbawienia wolności.
Kontrowersje
Stosowane powszechnie metody walki z pandemią skupiają się przede wszystkim na krótkotrwałych efektach i często przynoszą poważne długoterminowe szkody (zarówno gospodarcze, jak i zdrowotne oraz środowiskowe), więc konieczne jest wypracowanie bardziej perspektywicznych strategii. Przeciwko strategii lockdownu protestowali naukowcy i lekarze z wielu krajów (np. Deklaracja Great Barrington, postulująca „skupioną ochronę” szczególnie zagrożonych grup oraz rachunek zysków i strat społecznych), w tym z Polski (np. List Lekarzy). Ich postulaty wywołały jednak zdecydowaną krytykę ze strony innych lekarzy, broniących zasadności lockdownu (np. w czasopiśmie medycznym „The Lancet”).
Proponowano także rozwiązania kompromisowe. Dla przykładu, „Three Cs Strategy”, która sugeruje położenie nacisku na zapobieganie zakażeniom i ciężkim objawom infekcji głównie poprzez wietrzenie pomieszczeń, promowanie aktywności fizycznej na świeżym powietrzu i ogólnie zdrowego trybu życia, walkę z nałogami, gorączkofobią, a także zwraca uwagę na nadmiar biurokratycznych procedur obciążających m.in. służbę zdrowia, pracowników socjalnych, nauczycieli i naukowców. (Strategia ta stała się inspiracją do opracowania polskiego programu „Dla zdrowia teraz i w przyszłości”.) Z kolei artykuł przeglądowy przedstawiający szeroki zakres nowych i tradycyjnych metod zwalczania COVID-19, porównuje zalety i wady antybiotyków, leków przeciwwirusowych, szczepionek, kuracji immunologicznych, stosowania bakteriofagów, odpowiedniego odżywiania (probiotyki i prebiotyki), uprawiania sportu, wykorzystywania leczniczych skutków muzyki, jogi, Tai Chi, tańca, ruchu na świeżym powietrzu, wdychania powietrza przez nos itd.
Zwraca się również uwagę na potrzebę badań nad rozwiązaniem wielu palących problemów związanych z pandemią, m.in.
- podczas kwarantanny domowej rodzin, ze względu na współwystępowanie trzech głównych czynników ryzyka COVID-19 (3 x Z: zatłoczone miejsca, zamknięte pomieszczenia i zbyt bliski kontakt, patrz infografika), ryzyko zarażenia domowników jest bardzo wysokie, więc wskazane byłoby zezwolenie rodzinom na kwarantannie na wspólną aktywność fizyczną na świeżym powietrzu (spacery, ogrodnictwo itp.), z zachowaniem zasad bezpieczeństwa,
- maski na twarz oraz dezynfekcja lub częste mycie rąk są poważnymi źródłami zanieczyszczenia środowiska i mogą prowadzić np. do alergii, podrażnień skóry i zaburzeń psychicznych,
- w wielu krajach zasoby wody pitnej są bardzo ograniczone i narażone na zanieczyszczenie odchodami, patogenami i chemikaliami,
- lockdown zwiększa ryzyko depresji i samobójstw, a także zagrożenia zdrowia przez zanieczyszczenie powietrza w pomieszczeniach (wirusami, jeśli ktoś jest zarażony, ale także CO2, chlorem, ksenoestrogenami z pleśni i innymi substancjami),
- chorzy na COVID-19 wydychają duże ilości wirusów, CO2 i wielu szkodliwych związków, podczas gdy wiele rodzajów masek tlenowych oraz zasłanianie twarzy tekstylną maską ułatwia mieszanie wydychanego i wdychanego powietrza,
- respiratory doprowadzają powietrze przez usta prosto do tchawicy, często prowadząc do zakażeń, zaś podczas oddychania przez nos, powietrze byłoby naturalnie filtrowane, a tlenek azotu (NO) wytwarzany w zatokach blokuje replikację wirusów, rozszerza drogi oddechowe i naczynia krwionośne w płucach oraz stymuluje produkcję surfaktantu,
- zużyte strzykawki stały się poważnym zagrożeniem dla zdrowia publicznego, więc szczepionki doustne mogłyby być bezpieczniejszym rozwiązaniem,
- zimą stężenie CO2 w miastach dramatycznie wzrasta, głównie z powodu ograniczonej fotosyntezy i zanieczyszczenia powietrza spowodowanego ogrzewaniem, więc być może zwiększony udział terenów zielonych pozwoliłby znacząco zmniejszyć śmiertelność chorych w gęsto zaludnionych obszarach,
- w okresie wegetacyjnym częste koszenie trawników również prowadzi do zanieczyszczenia środowiska i ograniczenia produkcji tlenu; także lasy i siedliska podmokłe odgrywają ważną rolę w ograniczaniu zanieczyszczenia środowiska, zaś na wielu obszarach ulegają fragmentacji, a nawet całkowitemu zniszczeniu,
- pospolite zioła lecznicze, ze względu na naturalną zmienność ich składu chemicznego, są z zasady wykluczone z medycyny opartej na faktach, choć badania sugerują ich wysoki potencjał przeciwwirusowy (np. pokrzywy zwyczajnej),
- przytulanie jest ważne dla rozwoju dzieci i ogólnie dla dobrostanu, lecz niektórzy eksperci twierdzą, że jest poważnym zagrożeniem podczas pandemii, choć na świeżym powietrzu (bez pocałunków) wydaje się bezpieczne.
Leczenie
Obecnie nie istnieje zatwierdzona celowana metoda leczenia choroby. Stosuje się leczenie objawowe, podtrzymujące oraz eksperymentalne. Współczynnik śmiertelności jest szacowany na 1% do 3%. Trwają obecnie badania i dyskusja nad ryzykiem reinfekcji.
Leczenie objawowe zwykle ma na celu opanowanie objawów i wsparcie funkcjonowania organizmu.
Prowadzone jest wiele niezależnych badań nad leczeniem COVID-19 z wykorzystaniem istniejących leków przeciwwirusowych.
Respiratory na zasadach otwartoźródłowych
Jednym z problemów jest brak respiratorów, zwłaszcza w krajach, gdzie szacuje się dużą liczbę osób do wyleczenia. Rezerwa strategiczna Stanów Zjednoczonych wynosi zaledwie 10 tysięcy respiratorów. Aby zwiększyć dostępność respiratorów tworzone są projekty oparte na zasadach otwartoźródłowych (Open Hardware, podobne zasady jak przy wielu systemach w rodzaju Linuxa). Wolontariusze z organizacji Public Invention koordynują ciągłą ocenę tych projektów w kategoriach takich jak: otwartość, aktywność społeczności, spełnianie określonych wymagań funkcjonalnych, poziom niezawodności, gotowość do wprowadzenia do produkcji. Według stanu na 6 kwietnia 2020 na liście umieszczonych jest 70 projektów, w tym co najmniej jeden, VentilAid, z Polski.
Stosowanie amantadyny
Jednym z potencjalnych sposobów na walkę z COVID-19 jest stosowanie amantadyny. Badania nad wykorzystaniem tej substancji w leczeniu COVID-19 zostały rozpoczęte w styczniu 2021 przez międzynarodowe konsorcjum złożone z 12 placówek naukowych. Skuteczność tego leku nie została jeszcze zweryfikowana niezależnymi badaniami naukowymi.
Przebieg pandemii
W 2019 i 2020 zakażenia odnotowano początkowo w Chinach, później choroba rozprzestrzeniła się na wszystkie kontynenty (najpóźniej, na Antarktydę dotarła w grudniu 2020).
Początkowo Światowa Organizacja Zdrowia postanowiła nie uznawać epidemii za stan zagrożenia zdrowia publicznego o zasięgu międzynarodowym. WHO uprzednio ostrzegła, że możliwy jest szerszy wybuch choroby. Ostatecznie 11 lutego 2020 w Genewie nazwę choroby ogłosił dyrektor tej organizacji Tedros Adhanom Ghebreyesus. Wskazał, że oficjalną nazwą choroby wywoływanej przez nowego wirusa należącego do rodziny koronawirusów, będzie COVID-19 (ang. Corona-Virus-Disease-2019 – choroba koronawirusa roku 2019).
4 marca 2020 potwierdzono w Polsce pierwszy przypadek osoby zakażonej wirusem SARS-CoV-2.
Śmiertelność
Do 16 marca 2020 roku przypadki śmiertelne zarejestrowano w ok. 50 państwach i terytoriach. Najwięcej zgonów odnotowano w Chinach, we Włoszech, w Iranie, w Hiszpanii, we Francji, w Korei Południowej i w USA. Wskazuje się, że wirus rozprzestrzenia się szybciej niż SARS, jednak umiera mniejszy odsetek chorych. Współczynnik śmiertelności SARS wynosi 1 na 10, czyli ok. 10 proc. W przypadku nowego wirusa, SARS-CoV-2 mówi się o współczynniku ok. 3 proc. Liczba ofiar śmiertelnych w Chinach przekroczyła poziom epidemii SARS sprzed 17 lat, która trwała ponad pół roku.
Istnieje wiele różnych danych dotyczących szacunkowej śmiertelności COVID-19. Wstępna wartość współczynnika śmiertelności na poziomie 3% została opublikowana 24 stycznia 2020 roku na łamach czasopisma Lancet. Opublikowane 24 stycznia badanie opisujące cechy kliniczne pacjentów hospitalizowanych na COVID-19 opierało się na danych dostarczonych przez 41 przypadków zachorowań na nowe zapalenie płuc, z których 32% wymagało hospitalizacji na oddziałach intensywnej terapii i 15% zakończyło się zgonem. Opublikowaną 29 stycznia przez WHO szacunkową wartością indeksu śmiertelności było 2%, co jak podkreślono, było liczbą prowizoryczną, która może ulec zmianie. Dyrektor Generalny WHO stwierdził 3 marca, że uaktualniony uśredniony współczynnik śmiertelności SARS-CoV-2 dla całego świata wynosi 3,4%. Chińska Narodowa Komisja Zdrowia zapytana podczas konferencji prasowej 4 lutego ujawniła, że ogólny współczynnik śmiertelności dla Chin wynosił 2,1%, jednak różnił się znacznie w zależności od regionu kraju. W tamtym okresie 97% procent zgonów miało miejsce w prowincji Hubei i współczynnik śmiertelności dla miasta Wuhan wynosił 4,9%, prowincji Hubei 3,1%, a pozostałych prowincji 0,16%. Wyniki badań przeprowadzonych w Wuhan opublikowane 7 lutego wykazały, że z 138 hospitalizowanych pacjentów 26% zostało przyjętych na oddziały intensywnej terapii, 4,3% zmarło, a 61,6% chorych było nadal hospitalizowanych w momencie publikacji artykułu. Raport misji Chiny-WHO opublikowany 28 lutego przez WHO opisuje 55 924 przypadki potwierdzonych zachorowań na COVID-19 w Chinach, z czego 2114 (3,8%) zakończyło się śmiercią chorego. W Wuhan wartość indeksu śmiertelności wynosiła 5,8%, a w innych regionach kraju 0,7%. Odsetek przypadków śmiertelnych został zredukowany z 17,3% zachorowań w okresie 1–10 stycznia do 0,7% zachorowań po 1 lutego oraz nastąpiła poprawa jakości opieki nad chorymi.
Zdaniem niektórych badaczy, obliczanie współczynnika śmiertelności podczas trwającej epidemii nie powinno być prostą proporcją zachorowań do przypadków śmiertelnych, ponieważ może to prowadzić do zaniżania jego realnej wartości. Dla przykładu podczas epidemii wirusa SARS Światowa Organizacja Zdrowia opublikowała wartość indeksu śmiertelności na poziomie około 4%, podczas gdy jego końcowa wartość wynosi 9,6%.
Inną metodą szacunkowego określania śmiertelności COVID-19 jest analizowanie odchyleń od przeciętnej liczby zgonów w analogicznych okresach w latach poprzednich. Różnice w definiowaniu zgonu związanego z infekcją wirusem SARS-CoV-2 oraz jego diagnostyka różnią się znacznie pomiędzy krajami, co utrudnia porównywanie dostarczanych przez nie danych. Ogólna liczba zgonów w porównywalnym okresie i obszarze nie jest obciążona tym kontekstem. Odchylenie od wieloletniej średniej śmiertelności podczas pierwszej fali pandemii COVID-19 różniło się znacznie pomiędzy krajami i na przykład w Hiszpanii wyniosło +38%, Anglii i Walii +37%, natomiast w krajach Europy Środkowej i Wschodniej, takich jak Polska, Czechy, Słowacja, Bułgaria, Dania odnotowano odchylenia w zakresie od niewielkich spadków do wzrostu +5%. W USA zaobserwowano 20% wzrost ogólnej śmiertelności w porównaniu do lat poprzednich, z czego szacuje się, że nie mniej niż 2/3 (13.3%) było spowodowane przez wirus SARS-CoV-2.
Według WHO-China Joint Mission on Coronavirus Disease 2019 największe ryzyko śmierci i ciężkich objawów mają osoby po 60 roku życia, a także chorzy na cukrzycę, nadciśnienie, raka i choroby układu oddechowego. W Chinach 2,4% zachorowań dotyczy osób poniżej 19 roku życia, a śmiertelność w tej grupie nie przekracza jednego promila.
Dezinformacja
Zobacz też
- wirus SARS-CoV-2, wirus SARS
- pandemia zachorowań na COVID-19
- grypa, sezon grypowy
- ptasia grypa, świńska grypa
- wirus Ebola
- wirus Zika
- choroby zakaźne
Uwagi
Linki zewnętrzne
- Główny Inspektor Sanitarny w Polsce
- Ministerstwo Zdrowia (Polska), Aktualne, oficjalne i wiarygodne informacje na temat nowego koronawirusa SARS-Cov-2 wywołującego chorobę COVID-19 oraz informacje jak zachować środki ostrożności i jak postępować w przypadku podejrzenia zakażenia u siebie lub swoich bliskich (gov.pl/web/koronawirus) .
- ECDC, COVID-19, ecdc.europa.eu (ang.).
- Ustawa z dnia 21 stycznia 2021 r. o zmianie ustawy o szczególnych rozwiązaniach związanych z zapobieganiem, przeciwdziałaniem i zwalczaniem COVID-19, innych chorób zakaźnych oraz wywołanych nimi sytuacji kryzysowych oraz niektórych innych ustaw .
- Przygotuj swój organizm na koronawirusa. Rady czołowych polskich immunologów Piotr Cieśliński, wyborcza.pl, 3 marca 2020
- COVID-19 (choroba)
- SARS-CoV-2 (wirus)
| |||||||||||||
| Szczepienia | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Szczepionki |
|
||||||||||||
| Prawo | |||||||||||||
| Pozostałe | |||||||||||||